池脇
上腸間膜動脈症候群の質問ですが、まずは基本的なところから教えてください。
鈴木
本症は、解剖学的特徴と、その後の後天的特徴の2つの要因からなるといわれています。
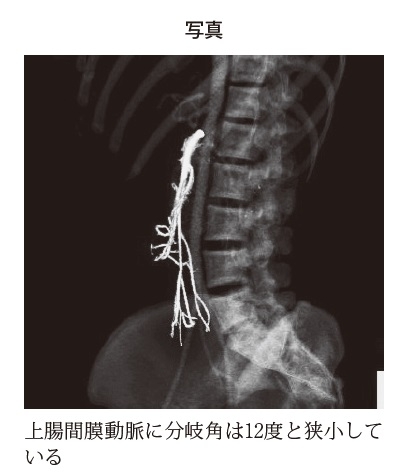
解剖学的なところでは、十二指腸水平脚が前方から上腸間膜動脈、後方から大動脈が脊椎によって挟まれて、急性、間欠性、慢性の狭窄・閉塞が生じて起きる病気といわれています。発生機序の一つは、解剖学的特徴の一つですが、大動脈と上腸間膜動脈の間隙が狭く、だいたい2~8㎜になるといわれています。そこが狭くなっている方、高位十二指腸、トライツ靭帯が短い方、上腸間膜動脈の高い分岐などの解剖学的特徴がある方がなりやすいといわれています。
それに加えて、いろいろな病気や、低栄養、高度侵襲、神経的に食欲不振などで急に痩せてしまう、長期臥床で十二指腸が背中から圧迫されているような方、腹側への十二指腸の変異、腸間膜が下方に癒着するなどして変異していることが発症の要因とされています。
池脇
解剖学的に腹部大動脈から上腸間膜動脈が分岐した間を十二指腸が通過していて、通常は狭窄するような状況ではないけれども、痩せなどで狭くなって、十二指腸の通過障害が発生するのですね。これはどういう年代に多いのでしょうか。
鈴木
比較的多いのが痩せ方の若い女性といわれています。
池脇
最近は痩せ願望の女性もけっこういらして、無理な痩せが要因になるということですね。痩せることによって、脂肪組織が少なくなるのですか。
鈴木
そうですね。もともとその間隙が狭い方が狭小すると危ない、痩せた方でも間隙がもともと広い方はなりにくいので、そこは解剖学的特徴との違いではないかと思います。
池脇
血管の走行やトライツ靭帯は性別や年齢は関係ないにしても、比較的若い女性に多いというのは、痩せが大きな要因の一つということですね。
鈴木
そうですね。
池脇
血管圧迫によるイレウスはどのような症状を訴えるのですか。
鈴木
だいたいは食欲不振や嘔吐で、ある程度食べると、途中からおなかがいっぱいになって、入らなくなって、間欠的に上腹部痛が起きるような方ですね。
池脇
いわゆる腹部症状で一般的な症状ですね。
鈴木
ただ、腸閉塞は小腸閉塞です。今回の場合は十二指腸の第4部の閉塞で、上腹部の十二指腸域の嘔吐や十二指腸までの張りなので、例えばその時点でレントゲンを撮ると、特徴的なダブルバブルみたいになっています。球部と胃が、air fluid levelがあるとか。あと、CTを撮ると胃がパンパンで、ちょうどカットオフになっているようなものが明らかに見えるような像になります。
池脇
確かにCTや超音波、造影剤を使った検査で診断できますが、実際は難しいのでしょうか。
鈴木
難しいです。救急で病院へ行っても検査しない初期救急だと、腸炎や胃腸炎という診断になりがちですね。
池脇
診断がつかなくて、慢性的に経過して場合によってはメンタル異常と思われる方も多いのでしょうか。
鈴木
そうですね。先ほども少しお話ししましたが、解剖学的特徴以外に痩せという、メンタル面の神経症で食べられなくなった女性などは、そこに当たってしまうので、よけいわからない。ただ、診察すると、腸閉塞はおなか全体の張りなのに対して、上腹部だけの張りなので、初期の診療でそこをどう除外していくかが問題になります。
池脇
一般的な大腸のイレウスと違って上腹部ですから、医師から見ると、ちょっと違うのですね。それをきっかけに画像診断に進めば、診断は比較的スムーズにいくのでしょうか。
鈴木
疑えばそこでCTを行うのでしょうけれども、初期診療でCTまでという施設はなかなか少ない。ただ、大学病院や救急病院の大きなところでは、たぶんCTを撮ると思うので、そこで見逃さないかどうかですね。
救急だと、その認識があまりない医師も多いのですが、読影医がいる病院であれば、読影医を通して放射線の医師から後でレポートが上がると思います。その時点で診断結果を連絡するというかたちが、安心ではないかと思います。
池脇
救急の医師も診断がつかず、機会を逃してしまうと、慢性化して症状が進展し、重症化することもあるのでしょうか。
鈴木
そうですね。急性期で嘔吐が大量にあった場合、電解質異常が起きて意識消失などの症状が出る人もいるといわれています。
また、慢性期になると、症状を繰り返すことで痩せが目立っていく。そうすると、そこがよけい、脂肪がなくなって、症状が悪化する。食べると胃が張って食べられないということを繰り返すようになります。
池脇
確かに痩せがそういった病気の原因でもあるけれども、ひどくなると、ますます痩せが進行して症状を悪化させるという悪循環ですね。先生は、重症例も診ることがありますか。
鈴木
重症例は救急のほうで診ています。外科に回るとすれば、それを疑って紹介というかたちでいらっしゃいます。
池脇
重症例は、基本的にイレウスの治療に準じるのでしょうか。
鈴木
そうですね。十二指腸の第4部の閉塞なので、胃液内容としては数リットル出てきます。嘔吐を繰り返すと肺炎になったり、電解質異常をきたすので、胃管を挿入して、それに応じた補液をしっかりして、電解質バランスを保つというのが基本治療になります。
池脇
2つの血管で挟まれて、仰臥位だと症状が悪化して腹臥位や左側臥位で締め付けが緩徐になるので一時的に症状は軽減するけれども、これで保存的に改善する割合はどのくらいなのでしょうか。
鈴木
割合はあまり出ていませんが、一般的には内科治療が初期治療になります。それを診断した場合は、いかに体重を増やしてその間隙に脂肪を増やすかということになるので、1回量を減らして分割食、プラス経口栄養剤で栄養を上げる。あまりひどい方はCVを入れて補助しています。
池脇
体重を増やす生活指導、症状を軽減するような体勢の指導が重要ですが、最終的に手術が必要かどうかの判断はどうされていますか。
鈴木
やはり社会生活を送れるかどうかですね。仕事をしている方は、仕事に行けないほど症状を繰り返す方。あと、分割食にしても、なかなか体重が増えない方はいらっしゃいます。内科治療でも、点滴をなかなか受け入れない場合も多いので、そうした場合は外科的治療に回っていくこともあります。
池脇
外科はどういった手術でしょうか。
鈴木
今まではトライツ靭帯の除圧手術や十二指腸の第4部の授動のような手術もありましたが、最近では十二指腸空腸バイパス手術が多く、それが標準的な手術といわれています。
池脇
十二指腸のところが狭窄しているから、そこをバイパスして食物を通過させる。基本的に十二指腸は狭窄されていますが、そのままにして血行障害を起こすリスクはないのでしょうか。
鈴木
よほどパンパンだった場合はわかりませんが、少ないですね。ただ十二指腸空腸バイパス手術の場合、トライツ靭帯が出た当初の空腸をバイパスすることが多いので、だいたい順行性に流れることが多いです。早めに症状が治まりやすいということもあって、最近ではそれが標準になっています。
池脇
患者さんによっては、標準的な手術以外のオプションはあるのでしょうか。
鈴木
先ほど述べた授動やトライツ靭帯を除圧するような手術もありますが、奏効率が100%ではないことがあります。バイパス手術であればほぼ全例、社会復帰できるので、そちらを選ばれますね。特にバイパス手術自体は合併症も少ないです。
池脇
バイパスによって、本人も食事が取れるようになって体重が増えてくると、狭窄を緩和することにもなりますね。ちなみに、この疾患は比較的まれですか。
鈴木
まれではあります。データによると、一般人口の0.013~0.3%程度で、手術になる方は、そのうちの1割いるかいないかぐらいなので、あとは内科治療で過ごされている方も多いと思います。
池脇
腹部症状を訴える方はけっこういて、最近は死亡例で訴訟になったこともありますので、この病気を念頭に置いていたほうがいいですね。
鈴木
そうですね。痩せ型の若い方で大量の嘔吐をした場合、せめてレントゲンなり、または単純CTでもいいですから、撮ると閉塞起点がわかると思うので、念頭に置いたほうがよいでしょう。
池脇
どうもありがとうございました。